Bệnh tan máu của trẻ sơ sinh
Theo bệnh bệnh của thai nhi và trẻ sơ sinh hiểu hemolytic thiếu máu, mà phát sinh từ các biến thể kháng nguyên trong hồng cầu bà mẹ và thai nhi (trẻ sơ sinh), xây dựng miễn dịch системой матери антител против этого антигена, проникновением антител через плаценту и разрушением эритроцитов плода или новорожденного под влиянием этих антител. Чаще всего антитела направлены против антигенов системы резус, против антигена D у резусположительного ребенка; вырабатываются они у резусотрицательной женщины. Реже антитела направлены против групповых антигенов A или B плода (trẻ sơ sinh); вырабатываются у матери с группой O. Еще реже антитела направлены против антигенов C, c, IS.
Bệnh nguyên và bệnh sinh của bệnh tan máu ở trẻ sơ sinh
Sự phát triển của bệnh tan máu ở trẻ sơ sinh thường được gắn liền với sự không tương thích máu giữa mẹ và thai nhi kháng nguyên D, ít nhất - cho các kháng nguyên ABO, C и др.
Bệnh tan máu, rezusnesovmestimostyu do, Nó phát triển như là kết quả của sự thâm nhập của các kháng thể mẹ qua nhau thai. Những kháng thể này được cố định trên bề mặt hồng cầu của thai nhi, nhờ đó mà các tế bào máu đỏ đang bị phá hủy bởi các đại thực bào. Phát triển thiếu máu tán huyết với sự xuất hiện của túi tạo máu ngoài tủy và sự gia tăng số lượng bilirubin gián tiếp, rất độc cho thai nhi hoặc trẻ sơ sinh.
Tiêm chủng cho các tế bào máu đỏ mẹ Rh dương tính của thai nhi trong quá trình lao động được thực hiện. Ít hơn nhiều một người phụ nữ được chủng ngừa trước khi mang thai. Lý do của việc thường xuyên được truyền hồng cầu kháng nguyên này, Thiếu của phụ nữ. Chance của tiêm chủng của phụ nữ cao hơn nhiều trong trường hợp, если муж и жена имеют одну и ту же группу крови по системе ABO.
Theo một số báo cáo, вероятность резус-иммунизации при одной и той же группе крови у жены и мужа при проникновении через плаценту 0,1 мл крови плода не более 3 %, 0,25- 1 мл — 25 %, hơn 5 мл — 65 %. Эти данные были получены с помощью метода Клейхауэра, который дает возможность отличить в циркулирующей крови женщины эритроциты плода по содержанию в них фетального гемоглобина. Как показали результаты исследования, у большинства рожавших женщин (75 %) проникает не более 0,1 мл крови плода, что явно недостаточно для иммунизации. Trong 3 % женщин проникает до 15 мл крови плода.
В общей сложности риск резус-иммунизации в том случае, если ребенок резус-положительный, мать резус-отрицательная и группы крови по системе ABO у них не совпадают, составляет 2—3 %, а при совпадении групп крови — 15%. Điều này là do thực tế, что эритроциты ребенка, попадая в кровь матери той же группы, остаются неизмененными и не иммунизируют ее, тогда как эритроциты плода иной группы агглютинируются естественными агглютининами системы ABO матери до того, как они успевают иммунизировать женщину.
Bệnh tan máu của trẻ sơ sinh — термин, часто используемый в качестве синонима анемии, связанной с резус-несовместимостью, однако он включает и другие формы гемолитической анемии, в частности гемолитическую анемию, связанную с несовместимостью по системе ABO. Несовместимость по системе ABO наблюдается примерно в 20 % всех случаев беременности. Лишь у 10 % беременных женщин при несовместимости по группам ABO антитела матери оказывают влияние на плод.
Bệnh tan máu ABO встречается у детей, матери которых имеют группу крови O. Нормальные изоагглютинины ABO принадлежат к классу IgM. Они не проникают через плаценту. Tuy nhiên, 10 % здоровых людей с группой крови O имеются антитела против антигенов A и B, thuộc lớp IgG. Такие антитела обнаруживаются как у женщин, và người đàn ông. Они проникают через плаценту и могут вызывать у плода или новорожденного гемолитическую анемию. Гемолитическая анемия ABO встречается среди детей-первенцев так же часто, как и среди детей, рожденных от вторых и третьих родов. Частота гемолитической болезни новорожденных возрастает с каждыми следующими родами.
Клинические проявления гемолитической болезни
Клинические проявления гемолитической болезни различны и зависят от количества антител, проникших через плаценту. В самых тяжелых случаях у плода развиваются обширные отеки, cổ trướng, появляется транссудат в плевральной полости. Ребенок может родиться мертвым или в крайне тяжелом состоянии. При менее тяжелых формах заболевания у новорожденных бледная кожа, увеличены печень и селезенка.
Одним из наиболее грозных симптомов гемолитической болезни новорожденных является ядерная желтуха, при которой отмечаются признаки поражения нервной системы, приводящего в дальнейшем к необратимым изменениям — потере слуха, асимметричной спастичности. Критический уровень непрямого билирубина, при котором развивается ядерная желтуха, составляет 307,8—342 мкмоль/л.
При несовместимости по системе ABO клинические признаки заболевания значительно менее выражены, чем при резус-несовместимости. Изредка отмечается значительное увеличение печени и селезенки. Менее выражена степень анемии, giperʙiliruʙinemii. Ядерная желтуха не характерна для гемолитической болезни АВО, однако описаны единичные случаи ее при этой анемии.
Лабораторные показатели при гемолитической болезни
Картина крови зависит от выраженности заболевания.
При тяжелых формах заболевания содержание гемоглобина при рождении снижается до 3,72—4,96 ммоль/л (60—80 г/л). Характерно повышение содержания ретикулоцитов до 10—15 %, лейкоцитов в периферической крови, большое количество эритрокариоцитов, нейтрофильный сдвиг влево.
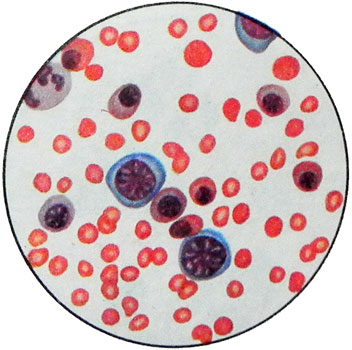
Различают три степени тяжести гемолитической болезни новорожденных в зависимости от содержания в крови гемоглобина и билирубина и выраженности отечности:
- Для I степени тяжести характерны содержание гемоглобина более 9,3 mmol / l (150 g / l), билирубина менее 90 мкмоль/л и пастозность подкожной клетчатки;
- Для II степени — содержание гемоглобина 6,21— 9,31 mmol / l (100—150 г/л), билирубина— 91—150 мкмоль/л, отечность подкожной клетчатки и асцит;
- для III степени — количество гемоглобина менее 6,21 mmol / l (100 g / l), билирубина более 150 mmol / l, наличие универсального отека.
Постепенно содержание гемоглобина снижается, иногда до 1,86—2,48 ммоль/л (30—40 г/л), отмечается выраженный эритрокариоцитоз, иногда появляются мегалобласты. В редких случаях выявляются клетки, очень напоминающие бласты. Обнаруживаются выраженный анизоцитоз, polihromaziya. Для резус-несовместимости не характерно наличие сфероцитов. В наиболее тяжелых случаях снижается уровень тромбоцитов.
При несовместимости по системе ABO анемия значительно менее выражена, чем при резус-несовместимости. Уровень ретикулоцитов также повышен. В периферической крови обнаруживаются эритрокариоциты, но в небольшом количестве (5—10 на 100лейкоцитов). Для этой формы анемии характерно появление сфероцитов, которые неотличимы от сфероцитов при наследственном микросфероцитозе.
Диагностика гемолитической болезни новорожденного
Гемолитическая болезнь новорожденного предполагается в случае рождения при повторных родах у резус-отрицательной матери резус-положительного ребенка.
Содержание гемоглобина у новорожденных ниже нормы, развивается желтуха с повышением содержания непрямого билирубина. Эритроциты ребенка содержат антитела, выявляющиеся с помощью прямой пробы Кумбса. Сыворотка матери содержит неполные антитела, которые выявляются при проведении непрямой пробы Кумбса с пулом донорских резус-положительных эритроцитов той же группы или группы O.
Trong trường hợp, если резус-принадлежность ребенка и матери совпадает или ребенок резус-отрицательный, группа крови у матери O, а у ребенка A, B или AB и имеются признаки гемолитической анемии, возникает предположение о возможности несовместимости по системе ABO. В пользу этого свидетельствует обнаружение в сыворотке матери антител против антигенов A или B (в зависимости от группы крови ребенка), thuộc lớp IgG.
Используемая проба на наличие так называемых иммунных изоагглютининов, дающих гемолиз при температуре 37 °С в присутствии комплемента, не характеризует антитела, вызывающие гемолитическую болезнь новорожденного, связанную с несовместимостью по системе ABO. Разрушение эритроцитов ребенка происходит не за счет их комплементзависимого гемолиза, а в результате разрушения макрофагами эритроцитов, покрытых антителами класса IgG. Поэтому современные методы исследования основаны на разрушении антител класса IgM меркаптоэтанолом или 2,3-димеркаптопропансульфонатом натрия (унитиолом) с последующим определением антител сыворотки либо с помощью непрямой пробы Кумбса, либо при инкубации с раствором желатина. Однако и этот метод нуждается в проверке, так как нельзя полностью исключить возможность фиксации обломков IgM на эритроцитах и выявления их непрямой пробой Кумбса или при инкубации с раствором желатина. Поэтому необходима разработка новых методов выявления антител, вызывающих гемолитическую анемию, при несовместимости по системе ABO.
Антенатальная диагностика гемолитической болезни новорожденного, связанной с резус-несовместимостью, проводится прежде всего методом динамического исследования антител против резус-антигена в сыворотке у матери. Нарастание титра антител в ходе беременности говорит о возможности резус-несовместимости у плода.
Для антенатальной диагностики используется также трансабдоминальный амниоцентез. Theo các nhà nghiên cứu, его следует проводить лишь после ультразвукового исследования для определения места расположения плаценты. Хотя в большинстве случаев трансабдоминальный амниоцентез — процедура безопасная, в литературе описываются осложнения как со стороны матери (embolism okoloplodnymi nước), так и со стороны плода (тампонада сердца в результате гемоперикарда). Динамическое исследование околоплодных вод позволяет в 93,3 % случаев в антенатальном периоде поставить правильный диагноз гемолитической болезни, определить степень ее тяжести и прогноз для плода.
Для антенатальной диагностики имеет значение динамическое исследования уровня билирубина, который при этом нарастает.
