Виды экссудата серозных полостей
Серозный экссудат
Серозный экссудат может наблюдаться при стрептококковой, стафилококковой инфекциях, туберкулезе, сифилисе и ревматизме. Серозный экссудат светло-желтого цвета, прозрачный, содержит около 3 % белка. Серозно-фибринозный экссудат отличается от серозного присутствием свертков фибрина.
Для серозного экссудата стрептококкового и стафилококкового происхождения характерно наличие нейтрофильных гранулоцитов при полном отсутствии или наличии единичных лимфоцитов и мезотелиоцитов.
При серозном туберкулезном плеврите микобактерии туберкулеза в плевральную полость не проникают, туберкулемы на плевре отсутствуют. При этом экссудат содержит различное количество лимфоцитов, мезотелиоцитов, фибрина; микобактерии туберкулеза не выявляются.
При туберкулезном плеврите с туберкулемами на плевре в экссудате выявляются их элементы (эпителиоидные и гигантские клетки Пирогова—Лангханса на фоне лимфоидных элементов) или элементы творожистого распада, нейтрофильные гранулоциты и микобактерии туберкулеза.
При туберкулезном или сифилитическом экссудативном плеврите лимфоциты преобладают в экссудате не во все периоды заболевания. Так, при туберкулезном плеврите в первые десять дней болезни в экссудате содержится до 50—60 % нейтрофильных гранулоцитов, 10—20 % лимфоцитов и много мезотелиоцитов.
По мере прогрессирования заболевания количество лимфоцитов нарастает, а нейтрофильных гранулоцитов и мезотелиоцитов — уменьшается. Длительное преобладание нейтрофильных гранулоцитов является плохим прогностическим признаком, оно может свидетельствовать о переходе серозного туберкулезного плеврита в туберкулезную эмпиему. При туберкулезном плеврите нейтрофильные гранулоциты экссудата не фагоцитируют микобактерии туберкулеза, тогда как при плеврите, вызванном гноеродной флорой, фагоцитоз нейтрофильных гранулоцитов наблюдается часто.
При туберкулезе в экссудате появляются дегенеративно измененные нейтрофильные гранулоциты со сморщенными, фрагментированными и округленными ядрами. Такие клетки трудно отличить от истинных лимфоцитов. Кроме того, в экссудате туберкулезного характера всегда содержатся эритроциты, иногда их бывает так много, что экссудат носит геморрагический характер.
Туберкулезу свойствен резко выраженный лейколиз, в первую очередь нейтрофильных гранулоцитов. Преобладание лимфоцитов в экссудате, возможно, обусловлено их большей стойкостью. Не всегда большое количество лимфоцитов в экссудате совпадает с лимфоцитозом. В некоторых случаях при туберкулезе резко выражено увеличение числа эозинофильных гранулоцитов в экссудате и в крови. Возможно также их отсутствие и в выпоте, и в крови.
При затяжной форме туберкулезного плеврита в экссудате обнаруживаются плазмоциты. Разнообразный клеточный состав серозной жидкости при туберкулезе может наблюдаться только в начале заболевания, а в период разгара болезни, как правило, преобладают лимфоциты.
Эозинофильный экссудат
При экссудативном плеврите количество эозинофильных гранулоцитов в серозной жидкости иногда достигает 97 % клеточного состава. Эозинофильный экссудат может наблюдаться при туберкулезе и других инфекциях, абсцессе, травмах, множественных метастазах рака в легкие, миграции личинок аскарид в легкие и др.
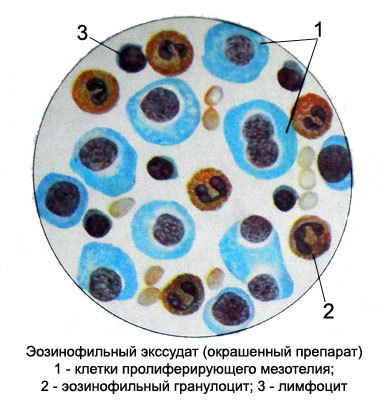
По характеру эозинофильный экссудат бывает:
- серозный;
- геморрагический;
- гнойный.
Увеличение числа эозинофильных гранулоцитов в экссудате может сочетаться с повышением содержания их в крови и в костном мозге либо наблюдается при нормальном количестве эозинофильных гранулоцитов в крови.
Гнойный экссудат
Гнойный экссудат по происхождению и клиническим проявлениям бывает различным. Чаще всего гнойный экссудат развивается вторично (первично поражаются легкие или другие органы), но может быть и первичным при воспалительных процессах в серозных полостях, вызванных различными гноеродными микроорганизмами.
Экссудат может быть переходным от серозного к гнойному. При повторных пункциях можно наблюдать этапы развития процесса: сначала экссудат становится серозно-фибринозным или серозно-гнойным, а затем гнойным. При этом он мутнеет, густеет, приобретает зеленовато-желтый, иногда буроватый или шоколадный цвет (от примеси крови).
Просветление экссудата при повторных пункциях и уменьшение в нем числа клеток свидетельствует о благоприятном течении.
Если экссудат из серозного прозрачного становится гнойным, мутным, а число нейтрофильных гранулоцитов в нем увеличивается, это указывает на прогрессирование процесса. Распад нейтрофильных гранулоцитов в начале воспалительного процесса отсутствует, функционально они полноценны, активно фагоцитируют: в цитоплазме их видны бактерии.
По мере нарастания процесса появляются дегенеративные изменения нейтрофильных гранулоцитов в виде токсогенной зернистости, гиперсегментации ядер; количество па- лочкоядерных нейтрофильных гранулоцитов увеличивается. Обычно большое количество нейтрофильных гранулоцитов в экссудате сопровождается лейкоцитозом с появлением иных форм в периферической крови.
В дальнейшем нейтрофильные гранулоциты распадаются, при этом бактерии выявляются внутри- и внеклеточно. При благоприятном течении заболевания и выздоровлении дегенеративные изменения нейтрофильных гранулоцитов выражены слабо, количество их уменьшается, распада нет, обнаруживается значительное количество гистиоцитов, мезотелиоцитов, моноцитов, макрофагов.
Гнилостный экссудат
Гнилостный экссудат бурого или зеленоватого цвета, с резким гнилостным запахом. При микроскопическом исследовании выявляют детрит в результате распада лейкоцитов, иглы жирных кислот, иногда кристаллы ге- матоидина и холестерина. В экссудате много микроорганизмов, в частности анаэробов, образующих газы.
Геморрагический экссудат
Геморрагический экссудат появляется при мезотелиоме, метастазах рака, геморрагическом диатезе с присоединившейся инфекцией, ранениях грудной клетки. Излившаяся кровь разбавляется серозным экссудатом и остается жидкой.
Для стерильного гемоторакса характерно наличие прозрачного красноватого выпота. Белковая часть плазмы свертывается, и фибрин откладывается на плевре. В дальнейшем организация фибрина ведет к образованию спаек. При отсутствии осложнений обратное развитие плеврита происходит быстро.
При слабовирулентной инфекции плевральная жидкость из геморрагической может перейти в серозно-геморрагическую или серозную.
При осложнении гноеродной инфекцией серозно-геморрагический экссудат переходит в гнойно-геморрагический. Примесь гноя в экссудате выявляют с помощью пробы Петрова, заключающейся в следующем. Геморрагический экссудат (1 мл) разбавляют в пробирке в пять-шесть раз дистиллированной водой. Если в экссудате имеется только примесь крови, то эритроциты гемолизируются водой и он становится прозрачным; при наличии в экссудате гноя он остается мутным.
При микроскопическом исследовании экссудата обращают внимание на эритроциты. Если кровотечение прекратилось, в нем можно выявить лишь старые формы эритроцитов с различными признаками их гибели (микроформы, «тутовые ягоды», тени эритроцитов, пойкилоциты, шизоциты, вакуолизированные и пр.). Появление свежих, неизмененных эритроцитов на фоне старых форм свидетельствует о повторном кровотечении. При длительном кровотечении в плевральную полость в экссудате наблюдаются измененные и неизмененные эритроциты. Таким образом, эритроцитограмма позволяет определить характер кровотечения (свежее или старое, повторное или продолжающееся).
При неинфекционном гемотораксе в экссудате можно выявить неизмененные сегментоядерные нейтрофильные и эозинофильные гранулоциты. Отличительными чертами их в периоде нагноения являются резко выраженные признаки дегенерации и распада. Выраженность этих изменений зависит от сроков кровотечения и степени нагноения.
В первые дни после кровотечения отмечаются кариорексис и кариолизис, в результате чего нейтрофильные гранулоциты становятся лимфоцитоподобными и могут быть приняты за них.
Лимфоциты и моноциты более стойкие и почти не изменяются в экссудате. В периоде резорбции в плевральной жидкости обнаруживаются макрофаги, мезотелиоциты и плазматические клетки. В периоде рассасывания экссудата в нем появляются эозинофильные гранулоциты (от 20 до 80 %). Эта аллергическая реакция является признаком благоприятного исхода заболевания.
При присоединении гноеродной инфекции цитограмма экссудата характеризуется увеличением количества нейтрофильных гранулоцитов с нарастанием в них признаков дегенерации и распада.
Холестериновый экссудат
Холестериновый экссудат представляет собой длительно существующий (иногда несколько лет) осумковавшийся выпот в серозную полость. При определенных условиях (обратном всасывании из серозной полости воды и некоторых минеральных компонентов экссудата, а также при отсутствии притока жидкости в замкнутую полость) экссудат любой этиологии может приобрести характер холестеринового. В таком экссудате ферменты, разрушающие холестерин, отсутствуют или содержатся в небольшом количестве.
Холестериновый экссудат — густая жидкость желтоватого или буроватого цвета с перламутровым оттенком. Примесь распавшихся эритроцитов может придавать выпоту шоколадный оттенок. На стенках пробирки, смоченной экссудатом, макроскопически видны слепки кристаллов холестерина в виде мельчайших блесток. Кроме кристаллов холестерина в холестериновом экссудате выявляют жирно-перерожденные клетки, продукты клеточного распада и капли жира.
Хилезный, хилусоподобный и псевдохилезный (молокообразный) экссудат
Общим для этих видов экссудата является внешнее сходство с разведенным молоком.
Хилезный экссудат обусловлен попаданием в серозную полость лимфы из разрушенных крупных лимфатических сосудов или грудного лимфатического протока. Лимфатический сосуд может быть разрушен при травме, прорастании опухолью, абсцессе или по другим причинам.
Молокообразный вид жидкости обусловлен наличием в ней капель жира, который окрашивается суданом III в красный цвет и осмиевой кислотой — в черный. При стоянии в экссудате образуется сливкообразный слой, всплывающий кверху, а на дно пробирки оседают клеточные элементы (эритроциты, лейкоциты, среди которых много лимфоцитов, мезотелиоциты, а при наличии новообразований — опухолевые клетки). Если прибавить к экссудату одну-две капли едкой щелочи с эфиром и встряхнуть пробирку, жидкость просветляется.
Хилусоподобный экссудат появляется в результате обильного распада клеток с жировым перерождением. В этих случаях в анамнезе имеются сведения о гнойном плеврите, а при пункции выявляется грубое утолщение стенок плевральной полости. Хилусоподобный экссудат встречается при атрофическом циррозе печени, злокачественных новообразованиях и др. При микроскопическом исследовании выявляются обилие жирно-перерожденных клеток, жировой детрит и капли жира различной величины. Микрофлора отсутствует.
Псевдохилезный экссудат макроскопически также напоминает молоко, но взвешенные в нем частицы, вероятно, не являются жировыми, так как они не окрашиваются суданом III и осмиевой кислотой и не растворяются во время нагревания. При микроскопическом исследовании изредка выявляются мезотелиоциты и капли жира. Псевдохилезный экссудат наблюдается при липоидной и липоидно-амилоидной дегенерации почек.
Содержимое кист
Кисты могут возникать в различных органах и тканях (яичниках, почках, головном мозге и др.). Характер содержимого кисты даже одного органа, например яичника, может быть различным (серозным, гнойным, геморрагическим и т. д.) и, в свою очередь, определяет ее прозрачность и цвет (бесцветная, желтоватая, кровянистая и т. д.).
При микроскопическом исследовании обычно обнаруживаются клетки крови (эритроциты, лейкоциты), эпителия, выстилающего кисту (часто в состоянии жирового перерождения). Могут встречаться кристаллы холестерина, гематоидина, жирных кислот. В коллоидной кисте обнаруживается коллоид, в дермоидной — плоские эпителиоциты, волосы, кристаллы жирных кислот, холестерина, гематоидина.
Эхинококковая киста (пузырь) содержит прозрачную жидкость с низкой относительной плотностью (1,006— 1,015), в которой имеются глюкоза, хлорид натрия, янтарная кислота и ее соли. Белок выявляется лишь при развитии в кисте воспалительного процесса. Для обнаружения янтарной кислоты жидкость эхинококкового пузыря выпаривают в фарфоровой чашке до консистенции сиропа, подкисляют соляной кислотой и извлекают эфиром, смешанным поровну со спиртом. Затем эфирную вытяжку переливают в другую чашку. Эфир удаляют путем нагревания на водяной бане. При этом янтарная кислота выкристаллизовывается в виде шестиугольных таблиц или призм. Образовавшиеся кристаллы исследуют под микроскопом. Если жидкость содержит белок, то его удаляют кипячением, добавив 1—2 капли соляной кислоты. Реакция на янтарную кислоту проводится с прозрачным фильтратом.
Цитологическая диагностика эхинококкоза возможна лишь на стадии открытой кисты при самопроизвольном излиянии ее содержимого в органы, сообщающиеся с внешней средой (чаще всего при прорыве эхинококкового пузыря в бронх). В этом случае при микроскопическом исследовании мокроты из бронха выявляются характерные крючья эхинококка и фрагменты параллельно исчерченной хитиновой оболочки пузыря. Можно обнаружить и сколекс — головку с двумя венчиками крючьев и четырьмя присосками. Кроме того, в исследуемом материале могут быть выявлены жирно-перерожденные клетки и кристаллы холестерина.
