Тромбоциты – Виды и функции тромбоцитов — Тромбоцитопоэз
Мегакариоциты и тромбоциты
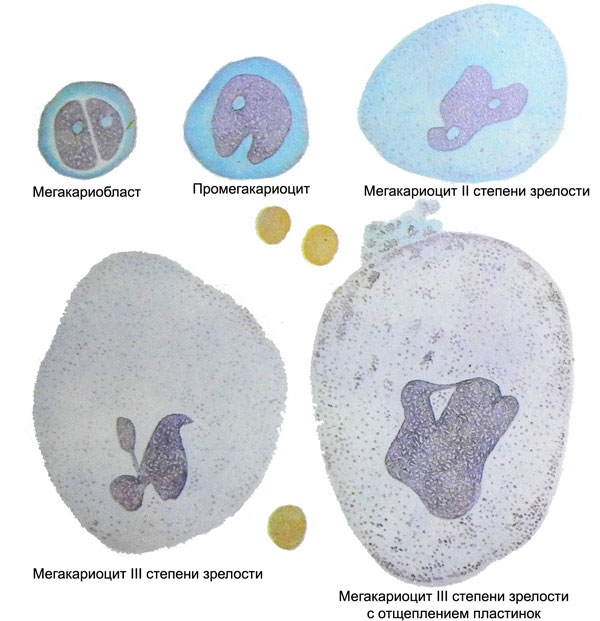
Гигантские полиплоидные клетки костного мозга — мегакариоциты — родоначальные элементы, из которых образуются кровяные пластинки — тромбоциты.
Источником их служат клетки-предшественники миелопоэза, превращающиеся в процессе деления и созревания в унипотентные, чувствительные к тромбоцитопоэтину клетки (УЧТК). Дальнейшее созревание клеток этого ряда протекает следующим образом: УЧТК > мегакариобласт > промегакариоцит (базофильный мегакариоцит I степени зрелости) > зернистый мегакариоцит II степени зрелости > пластиночный мегакариоцит III степени зрелости.
В нормальных условиях время созревания клеток мегакариоцитарного ряда колеблется в пределах 55—94 ч. Если в организме не образуется тромбоцитопоэтин, что характерно для одной из форм наследственных тромбоцитопений, то созревание клеток останавливается на стадии УЧТК.
После образования мегакариобластов деление клеток практически прекращается, но интенсивно проходит эндомитоз. В результате этого хромосомный набор в каждой клетке увеличивается с 2 до 4, 8, 16, 32 и даже 64. Степень полиплоидии у разных мегакариоцитов неодинакова, но преобладают клетки с 8- и 16-кратным набором хромосом, тогда как клетки с набором менее 8 почти не встречаются.
Развитие полиплоидии сопровождается резким увеличением размеров клеток, преимущественно за счет увеличения цитоплазмы. В результате этого мегакариоциты II и III степени зрелости достигают 60—100 мкм в диаметре, а иногда и более.
Мегакариобласт
Мегакариобласт — клетка округлой формы, не отличающаяся по величине от других бластов, но с более грубой структурой ядра. Ядро либо округлое одиночное, либо состоит из двух, тесно прилегающих друг к другу бобовидных долек. Оно интенсивно окрашено, с сетчатым или сплетенным в клубок хроматином, содержит одно или несколько ядрышек. Цитоплазма базофильна, лишена зернистости, окружает ядро сравнительно узким ободком.
При очень сильном раздражении тромбоцитопоэза мегакариобласты могут образовывать тонкие отростки, от которых отшнуровываются примитивные голубые кровяные пластинки. Однако основным источником таких пластинок служат промегакариоциты.
Промегакариоциты
Промегакариоциты, или базофильные мегакариоциты I степени зрелости — полиплоидные клетки больших размеров (30—60 мкм в диаметре) с интенсивно окрашивающимся ядром грубой структуры, на котором обнаруживаются вдавления, перетяжки, дольчатость. Большой размер клеток определяется в основном увеличением массы цитоплазмы, которая сохраняет базофильность и почти полностью лишена зернистости, лишь иногда в ней можно увидеть немногочисленные азурофильные зернышки.
При стимуляции тромбоцитопоэза (например, при тромбоцитопении) от промегакариоцитов начинают отделяться в большом количестве крупные беззернистые голубые кровяные пластинки, иногда напоминающие большие обрывки цитоплазмы материнской клетки. Учитывая, что промегакариоциты могут отщеплять тромбоциты, некоторые авторы считают более правильным называть их базофильными мегакариоцитами I степени зрелости.
Зернистые мегакариоциты II степени зрелости
Зернистые мегакариоциты II степени зрелости, как явствует из их названия, отличаются тем, что цитоплазма этих клеток заполнена обильной азурофильной зернистостью, утрачивая при этом базофильность, и окрашивается в красновато-сиреневый цвет. Размеры клеток еще более возрастают (до 60— 100 мкм и более) с дальнейшим изменением ядерно-цитоплазматического соотношения в пользу цитоплазмы. Усиливаются деформация и фрагментация ядер, приобретающих формы корзинки, цепи, оленьих рогов и т. п.
Пластиночные мегакариоциты III степени зрелости
В пластиночных мегакариоцитах III степени зрелости в цитоплазме обнаруживается не только обильная азу- рофильная зернистость, но и отчетливая мелкоячеистая сеть липидно-белковых мембран, которая разделяет цитоплазму на множество ячеек, каждая из которых является будущим тромбоцитом. Разделительные мембраны происходят из оболочки мегакариоцита, врастая в цитоплазму клетки, ветвясь и соединяясь друг с другом.
По уточненным данным, каждый зрелый мегакариоцит образует около 3000—4000 тромбоцитов, причем отшнуровка этих клеток происходит не постепенно, а как бы залпами. Поэтому в мазках костного мозга обнаруживаются мегакариоциты, окруженные сотнями только что выделившихся тромбоцитов (при изготовлении мазка они часто «размазываются» вслед за сдвигающимся мегакариоцитом, как шлейф или хвост кометы). При повышенной потребности организма в тромбоцитах последние легко отделяются также от зернистых мегакариоцитов и даже от базофильных мегакариоцитов (промегакариоцитов). При этом можно отметить очень быстрое вымывание тромбоцитов из костного мозга в кровоток, в связи с чем в миелограмме, наряду с нормальным или даже повышенным общим содержанием клеток мегакариоцитарного ряда, уменьшается количество клеток, достигающих III степени зрелости, а также клеток, окруженных только что отшнуровавшимися тромбоцитами.
До недавнего времени такую картину, свойственную идиопатической тромбоцитопенической пурпуре и всем другим видам тромбоцитопении с укороченным периодом существования тромбоцитов, ошибочно трактовали как признак замедления созревания и недостаточной продуктивности (функциональной неполноценности) мегакариоцитов. Однако в настоящее время доказана полная несостоятельность подобных воззрений. В частности, недостаточное созревание (недозревание) мегакариоцитов при иммунной тромбоцитопении связывают с преждевременным расходованием резерва этих клеток на выработку тромбоцитов, о чем свидетельствуют как повышенное количество в крови крупных недозревших голубых кровяных пластинок, лишенных грануломера, так и резкое укорочение (до нескольких часов) продолжительности жизни меченых тромбоцитов в кровотоке больного.
Согласно данным литературы, содержание клеток мегакариоцитарного ряда в пунктатах костного мозга может быть различным — от 0,01 до 1,8 %, и этот показатель, как и другие параметры нормальной миелограммы, следует считать относительным. Клиническое значение имеют только крайние отклонения от нормы: амегакариоцитоз — почти полное исчезновение этих клеток из костного мозга либо гипермегакариоцитоз — значительное увеличение их количества. Но и в этом случае следует выяснить, насколько обнаруженные сдвиги согласуются с изменениями содержания тромбоцитов в крови. Так, выявление амегакариоцитоза костного мозга при постоянно нормальном количестве тромбоцитов в крови, несомненно, является артефактом, и ему не следует придавать никакого значения. Напротив, тромбоцитопении может протекать как при нормальном или повышенном содержании мегакариоцитов в костном мозге (что характерно для ускоренной гибели или повышенного потребления тромбоцитов в организме), так и при амегакариоцитозе, вследствие которого снижается продукция тромбоцитов.
Определенное диагностическое значение имеет подсчет в пунктате костного мозга различных клеток мегакариоцитарного ряда. В норме 2—6 % этих клеток составляют мегакариобласты, 5—20 % —промегакариоциты (базофильные мегакариоциты), 60— 70 % — зернистые и пластиночные мегакариоциты и около 20 % — метамегакариоциты и голые ядра.
Тромбоциты — Кровяные пластинки
Тромбоциты, или кровяные пластинки — лишенные ядра клетки, образовавшиеся из цитоплазмы и оболочек мегакариоцитов. Они уплощены, имеют вид двояковыпуклых линз круглой или овальной формы. При контакте с какой-либо поверхностью в процессе исследования, при повреждении кровеносных сосудов, а также под влиянием ряда биологически активных веществ (АДФ, адреналина и др.) они быстро набухают, приобретают мешотчатую форму, образуют много нитчатых и древовидных отростков-псевдоподий. Особенно легко этому подвергаются крупные молодые тромбоциты, в связи с чем на электронных микрофотограммах они часто имеют неправильную полигональную форму.
Размеры нормальных тромбоцитов колеблются от 1,5 до 3,5 мкм, причем, чем моложе клетки, тем они крупнее и тяжелее. Поэтому тромбоцитометрия (подобно определению эритроцитометрической кривой Прайс-Джонса), как и разделение их по массе в градиенте плотности, имеет важное диагностическое значение. В норме около 30— 40 % тромбоцитов относятся к молодой популяции; они имеют диаметр более 2,5 мкм.
При идиопатической тромбоцитопенической пурпуре (ИТП) и других тромбоцитопениях, протекающих с усиленным воспроизводством тромбоцитов в костном мозге, увеличивается содержание в крови макротромбоцитов диаметром 4—5 мкм, среди которых немало беззернистых голубых кровяных пластинок, отшнуровавшихся от недозревших базофильных мегакариоцитов.
При врожденных качественных дефектах тромбоциты могут быть либо гигантскими (мегатромбоциты) — до 6—10 мкм в диаметре, что характерно, в частности, для тромбоцитодистрофии (болезни Бернара—Сулье) и аномалии Мея—Хегглина, либо очень маленькими — менее 1,5 мкм (при синдроме Вискотта—Олдрича).
Если определение размера и массы тромбоцитов имеет важное диагностическое значение, то при анализе тромбоцитограммы обнаруживается чрезвычайная вариабельность в распределении различных форм кровяных пластинок, в связи с чем вывести нормальную тромбоцитограмму не удается. Поэтому в современных руководствах по физиологии и патологии тромбоцитов ссылки на тромбоцитограмму, как правило, отсутствуют, что подчеркивает полную бесполезность этого трудоемкого подсчета.
При обычной световой микроскопии в тромбоцитах обнаруживаются центральная зернистая часть — грануломер и периферическая беззернистая стекловидная зона — гиаломер. Однако во многих клетках такого разграничения, обусловленного контактом тромбоцитов с чужеродной поверхностью, обнаружить не удается и зернистость располагается в них равномерно.
Данные электронной микроскопии показывают, что тромбоциты, подобно другим клеткам, покрыты трехслойной липидно-белковой мембраной, в состав которой входят сиалогликопротеины, сократительный белок — актомиозин (тромбостенин), аденилциклаза, ряд гликозилтрансфераз, фосфолипидные микромембраны, активирующие свертывание крови (фактор 3 тромбоцитов, или кровяной тромбопластин). Дефицит этих веществ, свойственный ряду наследственных тромбоцитопатий, лежит в основе патологии и дисфункции тромбоцитов.
При тромбастении Гланцманна (болезни Гланцманна—Негели) в оболочках тромбоцитов отсутствуют крупномолекулярные гликопротеиды, при одной из наследственных тромбоцитопатий в них нет аденилциклазы и т. д.
Наружная оболочка тромбоцитов покрыта белковым слоем толщиной 10— 20 нм, в котором в значительном количестве концентрируются некоторые белки плазмы, в том числе факторы свертывания крови (I, VIII, XI, XIII и др.), фактор Виллебранда, некоторые иммуноглобулины и другие белки. Для части из этих веществ на оболочках тромбоцитов есть специальные рецепторы. Эта цитоплазматическая «атмосфера» тромбоцитов, которой лишены другие клетки крови, имеет большое значение в осуществлении локальных гемостатических реакций.
Оболочка тромбоцита образует большое количество глубоких складок и каналов, проникающих в глубь клетки и пронизывающих ее в разных направлениях. Это придает тромбоциту губчатую структуру, обеспечивает хороший контакт глубоких слоев клетки с окружающим ее оболочку белковым слоем и плазмой, облегчает выделение в окружающую среду различных биологически активных веществ, что имеет первостепенное значение для полноценного гемостаза. Выделение факторов тромбоцитов в плазму называют реакцией освобождения.
При электронной микроскопии внутри тромбоцитов обнаруживаются следующие структурные элементы:
- поперечные и продольные срезы мембранных впячиваний и каналов;
- большое количество плотных телец или гранул, являющихся местом накопления и хранения АТФ, АДФ, серотонина, кальция и, вероятно, фактора 4 тромбоцитов (антигепаринового). Эти гранулы и содержащиеся в них вещества выделяются в окружающую среду при реакции освобождения и имеют первостепенное значение в осуществлении гемостаза;
- α-гранулы, являющиеся аналогами лизосом, в состав которых входят кислые гидролазы и катепсины (образования примерно такой же величины, как и плотные гранулы, но с умеренной или малой плотностью);
- митохондрии, или β-гранулы, немногочисленные, имеющие низкую плотность и сравнительно простые по структуре;
- гликогеновые гранулы — плотные, с неровными контурами, состоящие из отдельных зерен;
- микромембраны и микротрубочки, примыкающие к оболочке клетки и содержащие актомиозиноподобный сократительный белок — тромбостенин, от которого зависят изменение формы кровяной пластинки, консолидация и уплотнение тромбоцитарной пробки в сосуде, ретракция кровяного сгустка;
- структуры, которые соответствуют рибосомам.
Нормальное содержание тромбоцитов в крови человека колеблется от 180 до 320 Г в 1 л. Продолжительность их жизни составляет 7—10 дней, причем от 1/4 до 1/3 всех имеющихся тромбоцитов депонируется в селезенке, где каждый тромбоцит проводит около 1/4 части своей жизни.
При спленомегалии, обусловленной портальной гипертензией и рядом других причин, селезеночный пул тромбоцитов увеличивается и соответственно уменьшается содержание этих клеток в крови. Значительную часть тромбоцитов поглощает эндотелий капилляров и других мелких сосудов. Вторым основным местом их гибели является селезенка, а при портальной гипертензии — и печень.