Пищевая аллергия — что это за болезнь, симптомы, лечение профилактика

Пищевая аллергия – патологическая реакция организма на определенную еду, в основе которой лежат иммунологические механизмы.
Прежде всего речь идет о выработке иммуноглобулина Е (IgE) – белка, играющего ключевую роль в возникновении аллергических проявлений со стороны кожи и слизистых оболочек. IgE не всегда задействован в аллергическом процессе, поэтому выделяют IgE-опосредованные, не-IgE-опосредованные (за которые отвечают клеточные механизмы, например, Т-лимфоциты) и смешанные аллергические реакции. Для запуска аллергического процесса необходимо воздействие аллергена – компонента пищи, способного вызвать продукцию IgE или активировать клеточную аллергическую реакцию. Обычно аллергенами являются пищевые белки.
Симптомы пищевой аллергии
Европейская академия аллергологии и клинической иммунологии (EAACI) подразделяет проявления пищевой аллергии в зависимости от механизма, лежащего в ее основе. IgE-опосредованная аллергия может протекать как:
- синдром пищевой аллергии на пыльцу / оральный аллергический синдром, который сопровождается зудом и отеком слизистой оболочки ротовой полости. Как правило, впервые возникает во взрослом возрасте и в дальнейшем зависит от сезона;
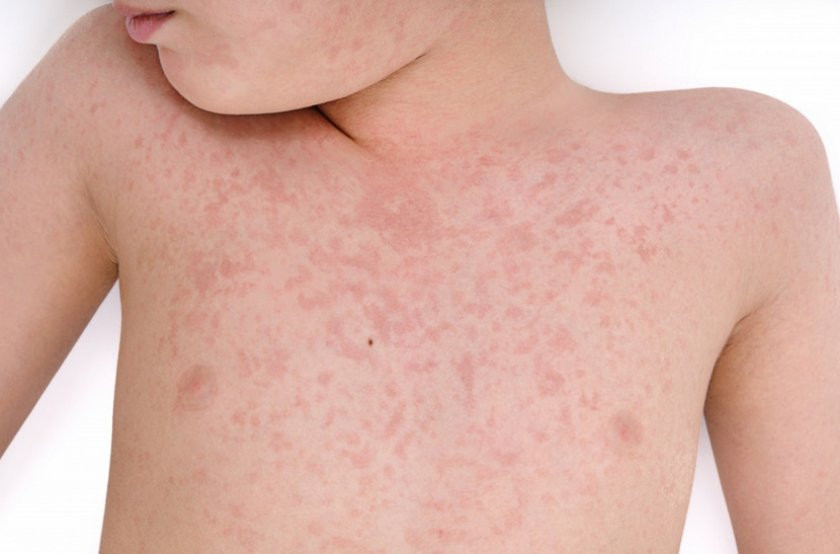
- крапивница представляет собой покраснение кожи с образованием плоско-приподнятых волдырей, подобных тем, что возникают после контакта с крапивой, которые зудят;
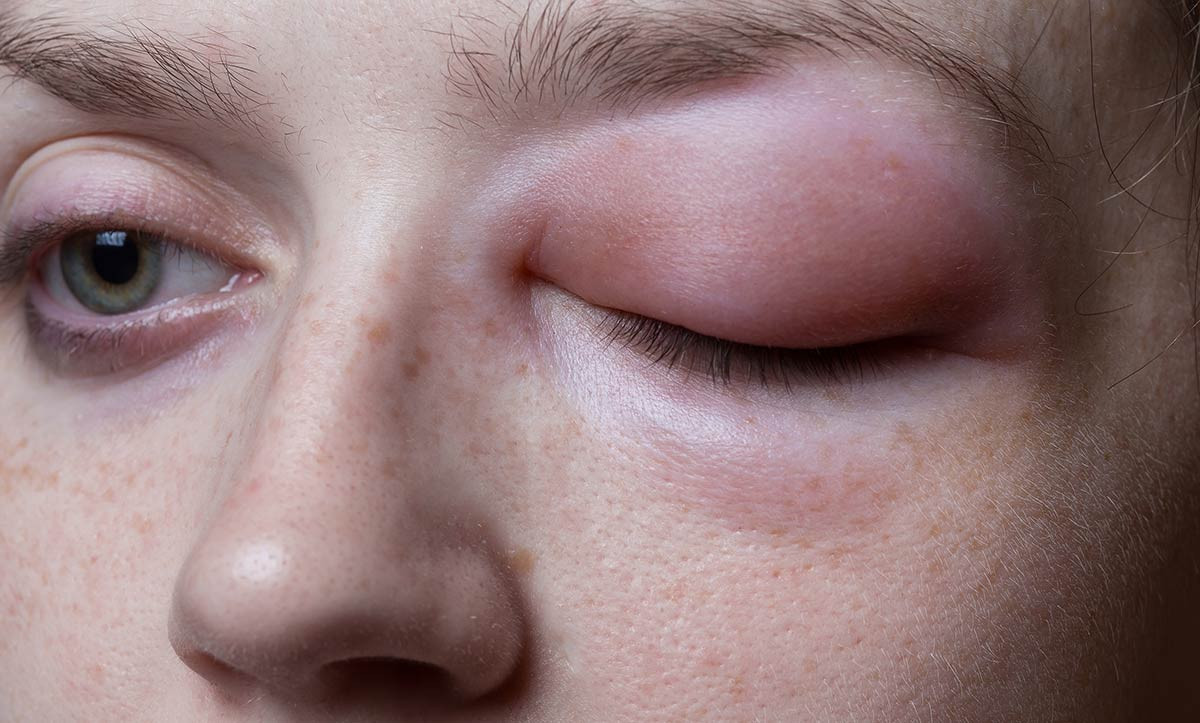
- ангионевротический отек представляет собой одутловатость лица, резкое набухание губ, языка, зоны вокруг глаз (фото 2). Данное состояние опасно переходом отека на верхние дыхательные пути, затруднением дыхания и его остановкой. Ангионевротический отек на фоне пищевой аллергии довольно часто сопровождается крапивницей;
- рино-конъюнктивит – насморк (ринит), слезотечение, которые могут быть вызваны вдыханием аэрозольного пищевого белка. Как изолированный синдром встречается редко и обычно ассоциируется с другими симптомами пищевой аллергии;
- бронхиальная астма подобно риноконъюнктивиту, редко является самостоятельным проявлением пищевой аллергии;
- набор симптомов со стороны желудочно-кишечного тракта (ЖКТ) довольно разнообразен. Это боль в животе, тошнота, рвота, диарея (понос), реже запор. Они всегда связаны с употреблением определенной пищи. Не стоит путать пищевую аллергию с непереносимостью лактозы – состоянием, связанным с недостаточностью фермента лактазы в кишечнике. Также важно вовремя отличить проявления пищевой аллергии от инфекционного гастроэнтерита, как правило сопровождающегося подъёмом температуры;
- анафилаксия – быстро прогрессирующая, мультисистемная реакция, которая не зависит от возраста пациента. Это опасное проявление пищевой аллергии в виде резко возникающих хрипов, одышки, затрудненного дыхания, а также стремительного падения кровяного давления, приводящего к головокружению и потере сознания (обмороку);
- анафилаксия, связанная с физической нагрузкой – состояние, когда проявления анафилаксии возникают только если после употребления пищевого аллергена, человек подвергает себя физической нагрузке.
Не-IgE-опосредованная пищевая аллергия часто развивается у младенцев. Поэтому пищевая аллергия у детей часто сопровождается:
- пищевым протеин-индуцированным проктитом/проктоколитом с появлением слизистого, кровавого стула;
- синдромом пищевого белкового энтероколита, который характеризуется рвотой, диареей, задержкой роста, вялостью, падением кровяного давления через несколько часов после приема пищи.
При одновременном воздействии IgE и клеточных механизмов симптоматика включает:
- атопическую экзему / дерматит, который представляет собой сыпь любого характера и локализации. У 30-40% детей атопическая экзема и дерматит обретают среднюю или тяжелую формы;
- эозинофильные расстройства желудочно-кишечного тракта сопровождаются поражениями любого отдела ЖКТ от пищевода (эозинофильный эзофагит) до толстой кишки (эозинофильный колит).
Говоря о частоте симптомов, пищевая аллергия у грудничка в классическом варианте сопровождается дерматитом или симптомами со стороны желудочно-кишечного тракта. Пищевая аллергия у детей более старшего возраста очень разнообразна в своих проявлениях. Пищевая аллергия у ребенка (не младенца) часто ассоциируется с бронхиальной астмой и риноконъюнктивитом. У взрослых же может иметь место любой из вышеперечисленных синдромов и их сочетания.
Пациенты с анафилаксией, тяжелой бронхиальной астмой, принимающие нестероидные противовоспалительные препараты (НПВП), занимающиеся физическими упражнениями после еды, страдающие инфекционными заболеваниями,имеют более высокий риск возникновения тяжелых форм аллергических реакций, чем другие пациенты.
Причины возникновения пищевой аллергии
Начало пищевой аллергии и первые симптомы обычно возникают в детском возрасте. Лица, страдающие другими аллергическими заболеваниями или имеющие близких родственников, у которых есть аллергия, входят в группу повышенного риска возникновения пищевой аллергии. В нарушении ответа иммунной системы на попадание в организм пищи весомую роль играет наследственность. Среди факторов, способствующих возникновению пищевой аллергии, также называют дефицит витамина Д.
Для развития пищевой аллергии не обязательно употребить какой-либо продукт в пищу. Реакция может развиться при вдыхании его микрочастичек или контакта с кожей. Аллергическая реакция возникает не при первой встрече с аллергеном. Необходима сенсибилизация – период, во время которого формируется повышенная чувствительность организма к пищевому компоненту. Существует гипотеза, которая предполагает, что аллергическая сенсибилизация к пище происходит через кожную сенсибилизацию в низких дозах.
Пищевая аллергия может провоцироваться абсолютно любым компонентом пищи, наиболее распространенные из которых: различные виды орехов (чаще всего арахис), бобовые, рыба и морепродукты (креветки, устрицы, ракообразные), яйца, злаки (пшеница, ячмень), соя, коровье молоко, мед, шоколад, некоторые фрукты (чаще всего цитрусовые и киви) и овощи. Также считается, что употребление алкоголя способствует повышению уровня IgE и запуску аллергических реакций. Бытует мнение, что пищевую аллергию могут вызывать пищевые добавки и усилители вкуса, такие как глутамат натрия, метабисульфит, тартразин, однако реакцию на эти вещества выделяют в отдельную группу заболеваний.
Диагностика пищевой аллергии
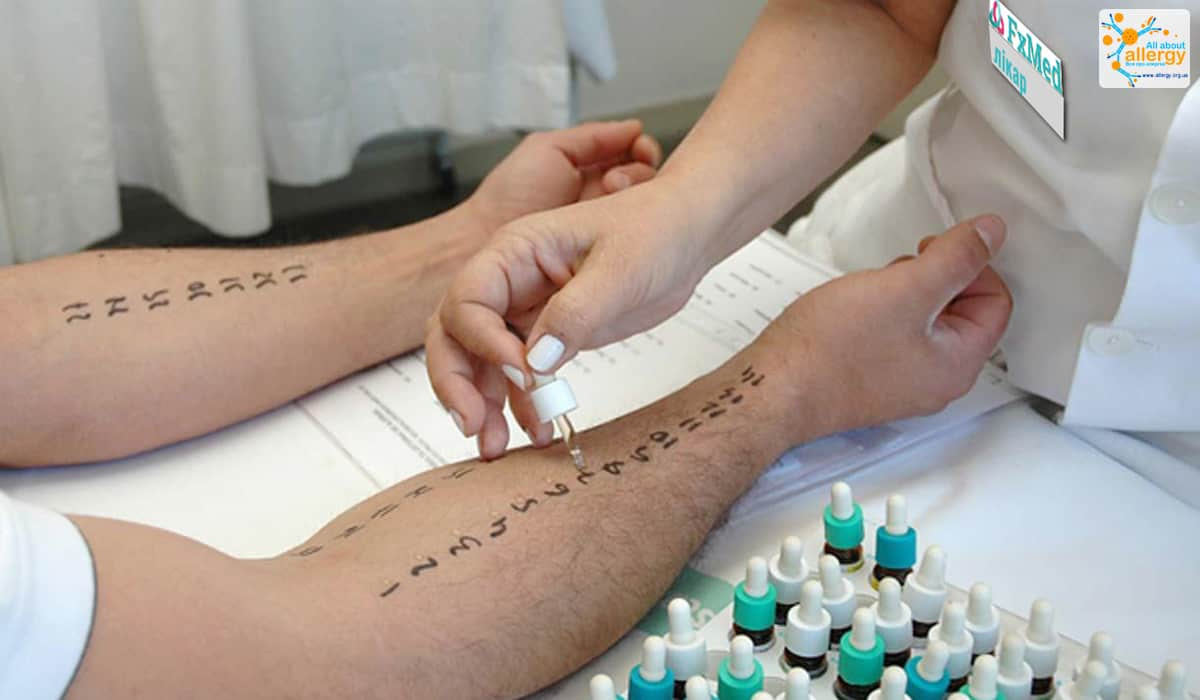
В первую очередь проводится сбор данных о больном (важную роль имеет время возникновения и характер симптомов, наличие другой аллергопатологии и информация о заболеваниях близких родственников, у детей важно оценить показатели их физического и умственного развития). Для выявления аллергена, вызывающего аллергию, могут проводиться: кожные пробы или так называемые прик-тесты. Для этого на кожу в области предплечья или спины наносятся различные аллергены в жидком виде. Далее кожу в месте нанесения прокалывают и анализируют реакцию организма (фото.3). Другой способ – определение специфического сывороточного IgE, для чего проводится исследование крови. Пробы, предусматривающие проверку реагирования организма на введение аллергена, должны проводиться в специализированных отделениях в связи с возможным развитием анафилактической реакции!
Элиминационная диета – еще один способ найти тот специфический компонент, который вызывает пищевую аллергию. В данном случае рекомендуется поэтапное исключение конкретных продуктов с последующей клинической и лабораторной оценкой реакции организма на протяжении 2-4 недель. В случае если результат элиминационной диеты – это значительное облегчение симптомов, ее следует продолжать до тех пор, пока не будет проведен провокационный тест для подтверждения диагноза.
Эндоскопия с биопсией используется в случае желудочно-кишечных проявлений для исключения другой гастроэнтеропатологии, в том числе целиакии, а также для подтверждения эозинофильного эзофагита. В качестве вспомогательного метода при необходимости проводится УЗИ органов брюшной полости.
Обязательно проводится общий анализ крови: он может выявить повышение числа эозинофилов, однако данный показатель не является специфическим.
Лечение пищевой аллергии
Лечение включает краткосрочные терапевтические меры для борьбы с острыми реакциями, а также долгосрочные стратегии с целью минимизации риска дальнейших реакций. Последнее достигается с помощью диеты, а также обучения больных способам, позволяющим избежать контакта с аллергенами.
Для борьбы с симптомами используют:
- антигистаминные препараты (супрастин, лоратадин, дезлоратадин, цетиризин и пр. в таблетках);
- стабилизаторы тучных клеток (кромолин);
- глюкокортикоиды для лечения эозинофильного эзофагита;
- адреналин, который вводится при анафилаксии для купирования падения давления, угрожающего жизни.
Основу лечения составляет элиминационная диета, то есть отказ от продуктов, содержащих аллерген. Пациенты, соблюдающие долгосрочную элиминационную диету, должны регулярно консультироваться у диетолога, обладающего знаниями в области пищевой аллергии, а детям необходимо проводить мониторинг показателей роста.
Существуют некоторые приемы десенсибилизации, когда пациенту предлагается на время полностью исключить продукт-аллерген, а затем употреблять его в небольшом количестве с постоянным повышением дозы.
Пищевая аллерген-специфическая иммунотерапия при первичной пищевой аллергии является многообещающим подходом к иммуномодулирующему лечению, но она связана с риском побочных реакций, включая анафилаксию; поэтому в настоящее время не рекомендуется для рутинного клинического использования. Для пациентов с респираторными или другими симптомами аллергии на ингаляционные аллергены, которые могут также вызывать перекрестную пищевую аллергию, специальная иммунотерапия рекомендуется только с целью лечения респираторных симптомов.
Профилактика пищевой аллергии
Известно мало достоверных способов профилактики пищевой аллергии. Однако раннее введение в пищу арахиса (в возрасте около 6 месяцев, но не раньше 4 месяцев), а также, вероятно, яичного белка, с их последующим регулярным употреблением снижает шансы возникновения пищевой аллергии у детей, которые входят в группу повышенного риска развития аллергии. Для профилактики пищевой аллергии не рекомендуется прием лекарственных препаратов.
