Лейкемоидные реакции
К лейкемоидным реакциям относятся изменения в периферической крови и кроветворных органах, сходные с лейкозами, но в отличие от них имеющие реактивный характер. Лейкемоидные реакции никогда не переходят в лейкоз.
Различают лейкемоидные реакции миелоидного и лимфатического типов.
Кроме того, в 1979 были выделены псевдобластные лейкемоидные реакции, которые наблюдаются у больных при выходе из агранулоцитоза и характеризуются появлением в периферической крови и костном мозге бластных клеток с гомогенным ядром, содержащим одно-два ядрышка, и узким ободком беззернистой цитоплазмы.
Относительный лимфоцитоз и отсутствие переходных клеток зернистого ряда в периферической крови могут вызвать подозрение на острый лейкоз. Однако кратковременное пребывание (около суток) указанных клеток в периферической крови и отсутствие при детальном изучении их характерных для бластных клеток структурных особенностей позволяют исключить этот диагноз.
Реакции миелоидного типа
К таким реакциям относятся промиелоцитарные, нейтрофильные со сдвигом влево, реакции двух или трех ростков миелопоэза, моноцитарные и реактивные цитопении — лейко- и тромбоцитопении.
Промиелоцитарные реакции
Промиелоцитарные реакции могут наблюдаться при агранулоцитозах, после появления бластных форм.
Наличие большого количества промиелоцитов с обильной зернистостью напоминает острый промиелоцитарный лейкоз. Однако отсутствие геморрагического синдрома, характерного для острого промиелоцитарного лейкоза, тромбоцитопении, полиморфизм ядер промиелоцитов и их зернистости, отрицательная реакция на сульфатированные кислые гликозаминогликаны позволяют исключить этот диагноз.
Промиелоцитарные лейкемоидные реакции в костном мозге могут быть обусловлены токсикоинфекцией, аллергическим дерматитом в результате приема лекарственных средств и действием других факторов. Во всех этих случаях отсутствуют характерные клинические и морфологические признаки как промиелоцитарного лейкоза, так и агранулоцитоза.
Промиелоцитарные лейкемоидные реакции могут наблюдаться при наследственных нейтропениях. Эозинофилия и моноцитоз в костном мозге, а иногда и в крови, характерные для наследственной нейтропении, никогда не встречаются при остром промиелоцитарном лейкозе.
Нейтрофильные реакции со сдвигом влево
Нейтрофильные реакции со сдвигом влево вплоть до промиелоцитов наблюдаются при воспалительных и нагноительных процессах, сепсисе и хроническом миелолейкозе. Начало хронического миелолейкоза обычно бессимптомное, тогда как при воспалительных, нагноительных процессах и сепсисе всегда имеется выраженная клиническая симптоматика.
Нейтрофилез со сдвигом влево имеет место при острой кровопотере, однако в случаях присоединения токсикоинфекции, при нерезко выраженном лейкоцитозе возможен значительный палочкоядерный сдвиг до 30—40 % без метамиелоцитов и миелоцитов. В костном мозге при этом значительно возрастает количество промиелоцитов, соотношение лейкоцитов и эритроцитов резко увеличивается за счет первых. В отличие от хронического миелолейкоза, при лейкемоидных реакциях такого типа не наблюдается увеличения количества тромбоцитов.
Реактивная эозинофилия
Реактивная эозинофилия как проявление аллергизации организма может отмечаться при гельминтозах, системных болезнях соединительной ткани, раке, лимфогранулематозе и других заболеваниях. При хроническом миелолейкозе эозинофильные гранулоциты, наряду с другими зернистыми клетками, являются субстратом опухоли.
Реакции двух или трех ростков миелопоэза
Реакции двух или трех ростков миелопоэза могут наблюдаться при метастазах рака в костный мозг.
Выделяют два типа таких лейкемоидных реакций:
- первый характеризуется нейтрофильным лейкоцитозом (нередко с выраженным сдвигом влево, иногда с некоторым увеличением количества базофильных гранулоцитов), тромбоцитозом и реже эритроцитозом;
- для второго характерны нейтрофилез (со сдвигом до миелоцитов) и появление в периферической крови эритрокариоцитов различной степени зрелости.
При множественных метастазах рака в костный мозг развиваются анемия и тромбоцитопения. Количество лейкоцитов варьирует от лейкопении до небольшого лейкоцитоза. В мазке крови — нейтрофилез со сдвигом влево до миелоцитов и промиелоцитов, обнаруживают эритрокариоциты (этот тип лейкемоидной реакции напоминает эритромиелоз).
Такая же картина может развиться при остром иммунном гемолизе, для которого характерен лейкоцитоз со сдвигом нейтрофильных гранулоцитов до миелоцитов и промиелоцитов, возможно наличие единичных нормобластов. В периферической крови появляются ретикулярные клетки, в костном мозге количество их может достигать 15 %.
Ретикулоцитоз в периферической крови, желтуха, значительное количество уробилина в моче, гемоглобинурия и гемосидеринурия, анемия, раздражение красного ростка в костном мозге при отсутствии увеличения количества бластных клеток позволяют исключить острый эритромиелоз, при котором также может наблюдаться гемолиз, но он не является ведущим симптомом заболевания, как при гемолитической анемии.
Моноцитарные реакции
Моноцитарные реакции напоминают хронический моноцитарный лейкоз, развивающийся у лиц в возрасте старше 50 лет и протекающий без клинических проявлений на протяжении многих лет. Реактивные моноцитозы появляются на фоне того или иного заболевания. Наиболее часто они наблюдаются при туберкулезе, ревматизме, токсоплазмозе, наследственных нейтропениях, парапротеинемических гемобластозах, лимфогранулематозе и других заболеваниях.
При затруднениях в диагностике показана трепанобиопсия костного мозга. При моноцитарном лейкозе в трепанате преобладают опухолевые клетки (клетки больших размеров с крупными светлыми ядрами, ядрышками и часто бледно-голубой цитоплазмой).
Реактивные цитопении
К ним относятся острые лейко- и тромбоцитопении, развивающиеся в результате быстрого потребления большого количества клеток (цитопении потребления).
Реактивные цитопении, особенно лейкопении, наблюдаются редко. Возникают они обычно после цитостатической терапии в результате истощения или угнетения у таких больных костномозгового гранулоцитарного резерва (например, у онкологических больных).
Тромбоцитопении потребления могут возникать после инфекционного шока, при тромбозах, ДВС-синдроме с массивным потреблением тромбоцитов и уменьшением их количества в периферической крови. Возможно появление тромбоцитопении потребления после кровопотери. Иногда тромбоцитопении может сопровождаться лейкоцитозом с нейтрофильным сдвигом влево и анемией.
Для дифференциации цитопений потребления и алейкемической стадии острого лейкоза (при необходимости) исследуется пунктат костного мозга (при цитопении потребления в нем отсутствуют клетки острого лейкоза).
Реакции лимфатического типа
К реакциям этого типа относятся малосимптомный инфекционный лимфоцитоз, напоминающий по картине крови хронический лимфолейкоз, и инфекционный мононуклеоз, который часто приходится дифференцировать с острым лейкозом.
Малосимптомный инфекционный лимфоцитоз
Малосимптомный инфекционный лимфоцитоз характеризуется высоким лейкоцитозом за счет выраженного лимфоцитоза периферической крови при слабо выраженной клинической симптоматике или ее отсутствии. Наиболее часто заболевают дети в возрасте от 2 до 7 лет, хотя зарегистрированы случаи заболевания и в двухмесячном возрасте, и у лиц старше 17 лет (до 25).
Считается, что это вирусное заболевание, при котором возбудитель проникает в организм через слизистую оболочку носовой части глотки или пищеварительного канала. Заболевание характеризуется значительной контагиозностью.
Клиническая симптоматика очень скудная и проявляется кратковременно (12—24 ч). Начало заболевания внезапное или постепенное, может проявляться болью в животе и другими признаками энтероколита. Изредка развиваются менингеальные симптомы. Большинство больных страдают отсутствием аппетита, быстрой утомляемостью. Нередко повышается температура тела, появляется ринофарингит.
В некоторых случаях период нарастания симптомов остается незамеченным. Длительность заболевания, по данным разных авторов, колеблется от нескольких недель до трех месяцев и более.
Периферические лимфатические узлы обычно не увеличены, но изредка возможно незначительное увеличение шейных лимфатических узлов, иногда и небных миндалин. Описаны единичные случаи с незначительным увеличением селезенки.
Важным диагностическим признаком заболевания является гиперлейкоцитоз с лимфоцитозом. Количество лейкоцитов колеблется от 40—60 до 100—150 Г в 1 л. В гемограмме лимфоциты составляют 80—90 %. Это клетки средних и малых размеров, для которых характерны уплотненная структура ядра и светло-голубая узкая цитоплазма. Обнаруживаются двуядерные лимфоциты и ретикулярные клетки. Количество эритроцитов и тромбоцитов остается без изменений.
Резкое увеличение лимфоцитов в периферической крови при отсутствии или незначительной гиперплазии лимфатических узлов, по-видимому, можно объяснить повышенной элиминацией лимфатических клеток из лимфоидных органов в кровь, что подтверждается гистологическим изучением срезов. Установлено, что при малосимптомном инфекционном лимфоцитозе в лимфатических узлах лимфатические фолликулы имеют небольшие размеры, часть из них гиалинизирована. Это объясняется лимфотропным действием вируса.
Качественные и количественные изменения в костном мозге не обнаруживаются. Увеличение количества лимфоцитов в миелограмме является следствием разбавления костномозгового пунктата периферической кровью.
Картина крови при инфекционном лимфоцитозе напоминает хронический лимфолейкоз. Однако инфекционный лимфоцитоз развивается обычно у детей и реже в юношеском возрасте, а хронический лимфолейкоз — у людей пожилого возраста.
Инфекционный мононуклеоз
Инфекционный мононуклеоз — заболевание, вызываемое вирусом, обладающим тропизмом к системе мононуклеарных фагоцитов, и особенно к лимфатической ткани.
Впервые это заболевание было описано в 1885 г. русским педиатром Н. Ф. Филатовым. Среди острых лимфаденитов он выделил самостоятельную нозологическую форму под названием «идиопатический лимфаденит». В 1889 г. Пфейффер описал это же заболевание под названием «железистая лихорадка». Существует много синонимов названия данного заболевания, однако общепринятым в настоящее время и отражающим морфологическую сущность процесса является «инфекционный мононуклеоз».
Развивается инфекционный мононуклеоз во всех возрастных группах, но наиболее часто — у подростков, юношей и у молодых людей. Чаще всего болеют лица мужского пола. Заболеваемость возрастает осенью и весной.
Симптомы инфекционного мононуклеоза
Заболевание может начинаться с появления всех основных клинических симптомов:
- Лихорадки;
- Ангины;
- Лимфаденопатии;
- Спленомегалии — или только одного из них.
Повышение температуры тела обычно предшествует ангине и лимфаденопатии. Ангина наблюдается у 90 % больных инфекционным мононуклеозом и может быть катаральной, язвенно-некротической и псевдодифтеритической. Лимфаденопатия при инфекционном мононуклеозе — более ранний и постоянный симптом, чем ангина, и только в редких случаях она появляется после ангины.
Величина лимфатических узлов варьирует от размеров фасоли до грецкого ореха и более. Иногда они едва прощупываются либо совсем не увеличены. Наиболее характерно увеличение лимфатических узлов у заднего края грудно-ключично-сосцевидной мышцы; увеличиваются также передние шейные подчелюстные, подмышечные, паховые и другие лимфатические узлы
Возможно увеличение лимфатических узлов средостения и брюшной полости. Наибольших размеров они достигают к 4—6-му дню заболевания, к 10— 15-му обычно уменьшаются в размерах, однако незначительное увеличение лимфатических узлов можно наблюдать в течение многих недель и месяцев. Консистенция лимфатических узлов упругая, они не спаяны между собой и с кожей, слегка болезненны при отнятии пальцев во время пальпации.
Увеличение селезенки, как правило, незначительное. Описаны случаи спленомегалической формы инфекционного мононуклеоза. Уменьшение размеров селезенки до нормы происходит очень медленно. Увеличение печени на 10— 30 мм наблюдается у большинства больных инфекционным мононуклеозом. В отдельных случаях имеет место желтуха.
Описанная клиническая картина заболевания наблюдается приблизительно в 50 % случаев. У других больных процесс характеризуется большим разнообразием клинической симптоматики.
Диагностика инфекционного мононуклеоза
Диагноз инфекционного мононуклеоза ставится на основании морфологического исследования крови. Основными гематологическими признаками заболевания являются умеренный лейкоцитоз и преобладание мононуклеаров и их атипичных форм в периферической крови.
Лейкоцитоз при инфекционном мононуклеозе варьирует в пределах 10 — 20 Г в 1 л, однако возможны и более значительное повышение, и случаи, протекающие с лейкопенией. У детей младшего возраста лейкоцитоз выше, чем у старших детей и подростков. Наиболее значительный лейкоцитоз наблюдается между 5-м и 12-м днями заболевания. Продолжительность лейкоцитоза может быть от двух недель до нескольких месяцев.
Количество лимфоцитов в гемограмме в пределах нормы или увеличено до 50—70 % за счет средних и больших, широкоцитоплазменных, лимфоцитов. Отмечается небольшой моноцитоз, но возможно и нормальное количество моноцитов.
Особый интерес представляют атипичные мононуклеары, которые в ряде случаев могут быть многочисленными и разнообразными.
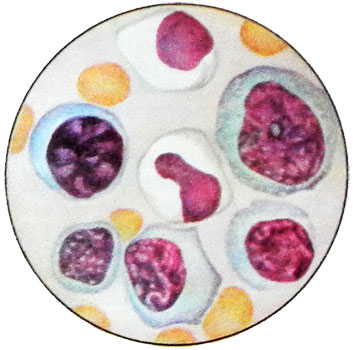
Размеры этих клеток варьируют от среднего лимфоцита до большого моноцита, чаще всего от 15 до 30 мкм. Они округлой или овальной формы. Цитоплазма по сравнению с ядром обильная и характеризуется голубой окраской, более интенсивной на периферии клетки и светлой вокруг ядра. Ненормальная базофилия цитоплазмы атипичных мононуклеаров, по мнению многих авторов — наиболее важный признак этого заболевания. Встречаются клетки с бледно-голубой, как бы вымытой цитоплазмой. В некоторых клетках можно обнаружить азурофильную зернистость. Ядро чаще всего располагается эксцентрично, оно округлой формы, окончатое, дву- или трехдольчатое. Хроматин ядра может располагаться беспорядочно либо в виде спиц, как у плазматических клеток; возможно расположение хроматина в виде нежной сети. Некоторые исследователи называют эти клетки лимфомоноцитами, учитывая их сходство одновременно с лимфоцитами (размеры клеток, форма ядра) и с моноцитами (структура ядра).
В цитоплазме мононуклеаров обнаружены включения (мелкие осколки ядра), которые многими рассматриваются как характерный признак инфекционного мононуклеоза. Атипичные мононуклеары называют вироцитами. Они не являются специфическими только для инфекционного мононуклеоза, так как могут наблюдаться при сывороточной болезни, гриппе, инфаркте миокарда, краснухе и других заболеваниях, но содержание их при этом невысокое (до 10 %), а при инфекционном мононуклеозе они встречаются в большом количестве.
Кроме вироцитов и типичных мононуклеаров, в периферической крови при инфекционном мононуклеозе появляются бластные клетки — иммунобласты величиной 15—18 мкм, по структуре ядра, наличию ядрышка и базофилии цитоплазмы они напоминают лимфобласт или плазмобласт.
Кроме иммунобластов, обнаруживаются плазмоциты, количество которых может достигать 20 % и более. При подсчете гемограммы отмечаются лимфоциты (малые, средние, большие, в том числе широкоцитоплазменные), моноциты, вироциты, иммунобласты, плазмоциты.
При преобладании в мазке крови среди мононуклеаров бластных клеток картина крови напоминает острый лейкоз. Однако в отличие от острого лейкоза бластные клетки вскоре исчезают и появляются вироциты, что совпадает с разгаром заболевания. Увеличивается количество лимфоцитов. Параллельно с появлением лимфоцитоза развивается нейтропения, но иногда вместо нейтропении в первые дни заболевания может наблюдаться нейтрофильный лейкоцитоз с ядерным сдвигом влево, вплоть до миелоцитов и даже миелобластов. Возможно наличие нейтрофильных гранулоцитов с дегенеративными изменениями.
Нейтрофилез обычно временный, но может быть и постоянным, и в таких случаях диагностика весьма затруднена. Количество эозинофильных гранулоцитов в развернутом периоде заболевания уменьшается, а в периоде выздоровления увеличивается. Число эритроцитов и тромбоцитов остается в пределах нормы, что очень важно для дифференциации с острым лейкозом. Иногда отмечается небольшая анемия. Только при наличии гемолиза уменьшение количества эритроцитов может быть значительным. СОЭ нормальная или несколько повышенная.
Из атипичных форм инфекционного мононуклеоза по гематологическим особенностям выделяют ложнолейкемическую, стертую лейкопеническую, агранулоцитарную, или ложноагранулоцитарную, гранулоцитарную, анемическую, геморрагическую, тромбоцитопеническую и др.
В большинстве случаев миелограмма при инфекционном мононуклеозе остается нормальной или характеризуется некоторым увеличением количества лимфоцитов и моноцитов. У некоторых больных в костномозговом пунктате обнаруживаются гиперплазия ретикулярных клеток и значительная лимфоплазмоцитарная реакция.
Описаны случаи лимфоидной метаплазии костного мозга при инфекционном мононуклеозе. В пунктатах из лимфатических узлов и селезенки наряду с лимфоцитами обнаруживается значительное количество крупных ретикулогистиоцитарных, плазматических и плазматизированных клеток. Встречаются вироциты, довольно часто наблюдаются клетки в состоянии митоза. Без учета данных клиники и картины крови цитологическая картина пунктата может ввести в заблуждение ввиду большого сходства с лимфосаркомой.
Серологическая диагностика заболевания основана на том, что в крови больных инфекционным мононуклеозом обнаружены гетерофильные антитела к эритроцитам различных животных.
В лабораториях длительное время применялась только реакция Пауля—Буннелля, с помощью которой выявлялись антитела к бараньим эритроцитам. Изучение диагностической ценности ее, а также реакции Ловрика с папаинизированными эритроцитами барана, Томчика с трипсинизированными бычьими эритроцитами и реакции Гоффа—Бауэра с эритроцитами лошади показало, что последняя имеет значительные преимущества перед остальными. Одним из них является то, что реакция аглютинации проводится на стекле и может быть использована в качестве экспресс-метода диагностики. По мнению большинства авторов, чувствительность и специфичность этой реакции значительно превосходят другие методы диагностики.
Реакция Гоффа—Бауэра проста и доступна, позволяет получить результат сразу же у постели больного при использовании минимального количества крови, взятой из пальца. Поэтому ее можно рекомендовать для широкого применения не только в условиях стационара, но и в поликлиниках. При инфекционном мононуклеозе она специфична в 87—90 % случаев. Необходимо помнить, что серологические методы исследования при их достаточной информативности являются вспомогательными, поэтому результаты их всегда необходимо сопоставлять с клиническими проявлениями заболевания и гематологическими показателями.
Реакция агглютинации Гоффа—Бауэра
Для проведения реакции необходимы:
- 1 капля сыворотки больного;
- 10 % взвесь свежих эритроцитов лошади в изотоническом растворе натрия хлорида (1 мл отмытых эритроцитов лошади+9 мл изотонического раствора).
Лошадиные эритроциты можно хранить в холодильнике в течение двух недель, а если их разлить по 1 мл в стерильные ампулы и запаять — то в течение полугода.
Методика проведения реакции Гоффа—Бауэра
На предметное стекло наносят 1 крупную каплю 10 % взвеси свежих эритроцитов лошади и добавляют 1 каплю сыворотки больного. Капли смешивают стеклянной палочкой и учитывают время наступления агглютинации по секундомеру.
Реакция считается положительной, если в течение первых 2 мин наступает выраженная агглютинация в виде крупных хлопьев, и отрицательной, если она появляется спустя 2 мин или совсем не наступает.
При появлении мелкозернистой агглютинации в первые 2 мин реакция считается сомнительной. Результаты реакции отмечаются плюсами: +, ++, +++, ++++.
Можно пользоваться консервированными эритроцитами лошади. В качестве консерванта применяются формалин, стрептомицин, цитрат натрия, которые удлиняют сроки хранения лошадиных эритроцитов, не влияя на их агглютинационную способность.
При диагностике инфекционного мононуклеоза у детей раннего возраста необходимо учитывать, что в возрасте до 2—3 лет антитела вырабатываются еще недостаточно и серологические реакции у них могут давать отрицательные результаты.
В затруднительных случаях рекомендуется проведение серологических реакций двух или трех типов в динамике заболевания и оценка их результатов в сопоставлении с другими данными. Считается, что оптимальный срок для постановки серологических реакций — 2-я неделя заболевания, когда они чаще всего дают положительные результаты, хотя иногда они наблюдаются с первых дней заболевания и до 3—4-й недели. У части больных антитела выявляются в течение нескольких месяцев от начала заболевания.
