Бронхит — состояние и анализ мокроты
При гриппе, тяжелых случаях кори, коклюша возникает острое воспаление трахеи и бронхов вирусного происхождения — острый бронхит.
Из вторичной флоры чаще всего бронхит вызывают стрептококк пневмонии и палочка инфлюэнцы, а при осложнениях гриппа — золотистый (гноеродный) стафилококк.
Острый бронхит может также возникать вследствие вдыхания значительного количества пыли, газообразных или парообразных химических веществ. Воспаление слизистой оболочки бронхов протекает с гиперсекрецией бронхиальных желез, кашлем и выделением мокроты. При поражении мелких бронхов появляется одышка. Острый бронхит — одно из наиболее часто встречающихся заболеваний органов дыхания. Возникновению его способствуют переохлаждение организма, курение, очаговая инфекция носовой части глотки, застойные явления в легких при недостаточности сердца и др.
Выделяют 4 группы этиологических факторов острого бронхита:
- Физические (чрезмерно сухой горячий или холодный воздух);
- Химические (щелочи, кислоты, двуокись серы, окислы азота, кремний и пр.);
- Инфекционные (вирусы, бактерии и другие микроорганизмы);
- Аллергические (органическая пыль, пыльца растений и др.).
Острый бронхит может возникать как самостоятельное заболевание (первичный) и как интеркуррентное (вторичный). Первичный бронхит, как правило, является диффузным. Воспалительный процесс может поражать трахею и бронхи (трахеобронхит), преимущественно бронхи среднего калибра и бронхиолы (бронхиолит). Такие виды бронхита могут протекать без обструкции и с обструкцией. При наличии обструкции наблюдается более тяжелое течение с тенденцией к распространению на мелкие бронхи и бронхиолы.
В зависимости от распространенности и выраженности воспалительного процесса клинические проявления заболевания могут быть различными— от кратковременного одно-двухдневного легкого недомогания с нормальной температурой тела, кашлем и неприятными ощущениями в груди до тяжелого течения с лихорадкой, нейтрофильным лейкоцитозом, одышкой и цианозом, свидетельствующими о наличии бронхнолита или пневмонии. Тяжелые формы заболевания встречаются главным образом у детей, стариков, а также у ослабленных людей и лиц, страдающих хроническим бронхитом.
В зависимости от характера экссудата выделяют катаральный и гнойный бронхит.
При катаральном бронхите мокрота слизистая, студенистой консистенции, содержит небольшое количество нейтрофильных гранулоцитов и значительное количество эпителиоцитов бронхов, нередко в виде скоплений и пластов. По размеру эпителиальных клеток бронхов можно определить участок воспаления. Так, обнаружение в препарате крупных реснитчатых эпителиоцитов свидетельствует о поражении бронхов крупного калибра, а возможно, и трахеи (трахеобронхит). Появление в препарате эпителиоцитов бронхов средней величины указывает на воспалительный процесс в бронхах среднего калибра. При воспалении мелких бронхов в мокроте появляются эпителиоциты небольших размеров. Поражение концевых и дыхательных бронхиол (бронхиолит) сопровождается появлением в мокроте мелких эпителиоцитов бронхов и альвеол, число которых нарастает. Часто при остром бронхите обнаруживается фибрин, могут наблюдаться спирали Куршмана.
При катарально-гнойном бронхите экссудат имеет слизисто-гнойный характер, чаще всего умеренно-вязкой консистенции с большим количеством лейкоцитов. Эпитеолиоцитов мало.
Гнойный бронхит характеризуется большим количеством лейкоцитов, чем катарально-гнойный. Клетки эпителия бронхов вследствие их гибели при гнойном воспалении почти не обнаруживаются. Могут наблюдаться эритроциты.
При остром бронхите на поверхности воспаленной слизистой оболочки иногда образуется фибринозная пленка, которая может отделяться от стенки бронхов и нередко при сильном кашле выбрасывается вместе с мокротой в виде ветвящегося слепка. Острый фибринозный бронхит наблюдается при дифтерии, пневмонии, вызванной стрептококками пневмонии (пневмококками), и других заболеваниях.
Астматический бронхит, при котором обычные признаки воспаления отсутствуют, характеризуется выделением небольшого количества слизистой студенистой мокроты, содержащей много эозинофильных гранулоцитов спирали Куршмана, кристаллы Шарко—Лейдена, фибрин, эпителиоциты бронхов и единичные эритроциты.
Хронический бронхит по частоте возникновения занимает одно из первых мест среди хронических неспецифических заболеваний органов дыхания, причем число случаев заболевания, как показывают результаты многочисленных исследований, за последние 10—15 лет неуклонно нарастает.
Важную роль в возникновении хронического бронхита играют полютанты (примесь к вдыхаемому воздуху различных веществ, оказывающих вредное влияние на слизистую оболочку бронхов), среди которых наибольшее значение имеет ингаляция табачного дыма. На втором месте стоят полютанты промышленно-производственного характера (продукты неполного сгорания каменного угля, природного газа, нефти, двуокись серы и др.).
Значение инфекции как этиологического фактора многими специалистами оспаривается, считают, что она возникает вторично в результате нарушения защитных механизмов дыхательных путей, т. е. усугубляет тяжесть течения заболевания. Однако в возникновении рецидивов хронического бронхита у взрослых и детей инфекция играет первостепенную роль. Наиболее часто рецидивы заболеваний вызывают вирусы, микоплазма пневмонии, высеваются также стрептококки пневмонии, гемофильная палочка и др.
В результате гипертрофии бронхиальных желез, увеличения числа бокаловидных клеток и появления их даже в бронхиолах (в норме они здесь отсутствуют) в бронхах накапливается избыточное количество слизи, возрастает ее вязкость. Все это приводит к нарушению механизма очищения бронхов от бронхиального секрета к образованию мокроты, которая удаляется кашлем, являющимся как бы компенсаторным механизмом, способствующим очищению бронхов. У здорового человека процесс очищения бронхов осуществляется ресничками эпителиоцитов бронхов, которые транспортируют инородные частицы, слущившийся эпителий бронхов и слизь, выделяемую бронхиальными железами и бокаловидными клетками, вверх по направлению к трахее и гортани.
Клинические проявления заболевания характеризуются триадой основных симптомов:
- Кашлем;
- Выделением мокроты;
- Одышкой.
Гистологически при хроническом бронхите обнаруживаются воспалительная инфильтрация слизистой оболочки, отек и расширение капилляров. На месте инфильтратов возможно изъязвление, при заживлении которого цилиндрический эпителий иногда заменяется многослойным плоским.
Характер мокроты при хроническом бронхите зависит от стадии заболевания. В начале заболевания она чаще всего слизистая, а при обострении может быть гнойно-слизистой или слизисто-гнойной. Гной и кровь в мокроте нередко имеют вид прожилок. На более поздних стадиях заболевания мокрота почти всегда слизисто-гнойная.
У больных с катаральным хроническим бронхитом в фазе обострения характер мокроты может быть гнойно-слизистым. При микроскопическом исследовании ее можно обнаружить различное количество эпителиоцитов бронхов, нередко встречаются фибрин в виде волокон и лейкоциты.
При гипертрофической форме бронхита количество эпителиоцитов бронхов значительно увеличивается. Они встречаются в виде скоплений, пластов и групп, напоминающих железистые структуры.
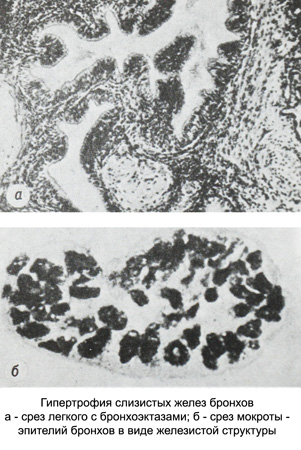
Нередко по периферии такой группы заметно шевеление микроворсинок. Эпителий бронхов часто превращается в плоский эпителий, подвергается жировой дистрофии и вакуолизации. По размеру клеток метаплазированного эпителия бронхов (большие или малые) можно ориентировочно судить о том, в каком участке бронхов произошли изменения клеток покровного эпителия.
Гнойный хронический бронхит характеризуется выделением гнойной мокроты, в которой основным клеточным субстратом являются нейтрофильные гранулоциты. Могут наблюдаться эритроциты. Эпителиоциты бронхов наблюдаются в небольшом количестве или почти не обнаруживаются. У некоторых больных с астмоидным дыханием (предастма) в мокроте среди лейкоцитов преобладают эозинофильные гранулоциты, могут встречаться кристаллы Шарко—Лейдена, фибрин и спирали Куршмана. Нарастание в мокроте количества альвеолярных клеток отмечается при распространении воспалительного процесса на концевые и дыхательные бронхиолы.
На стадии катарального воспаления бронхов в периферической крови отклонений от нормы не наблюдается. При гнойном бронхите отмечается умеренный нейтрофильный лейкоцитоз со сдвигом влево. У больных с выраженной дыхательной недостаточностью из- за эритроцитоза и дыхательного ацидоза снижается СОЭ. Диагностическое значение имеет определение в сыворотке крови общего белка, протеинограммы, С-реактивного белка, гаптоглобнна, сиаловых кислот и серомукоида. При обострении гнойного бронхита в мокроте повышается содержание гликозамингликанов (мукополисахаридов) и волокон ДНК, что способствует увеличению ее вязкости, снижению содержания секреторного IgA и лизоцима.
Клиническое значение указанных изменений заключается в снижении резистентности слизистой оболочки бронхов к повреждающему воздействию инфекции, ингибированию активности α1-антитрипсина и повышению активности протеиназ, в результате чего усиливается распространение воспалительного процесса.
